一波三折的颅内病灶,诊断竟然是.......
在脑小血管病专业委员会第三届年会上,来自中国医学科学院北京协和医院神经科的韩菲博士 带来了主题为《一波三折的颅内病灶》精彩讲座,一起来感受一下其中曲折吧,期望读者们遇到类似患者时,能及时判别,减少不必要的创伤。
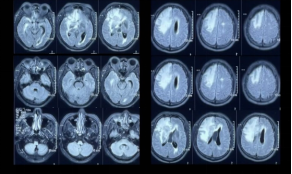
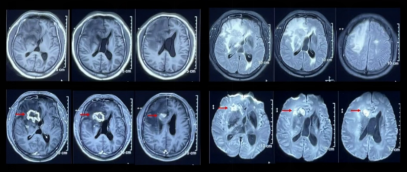
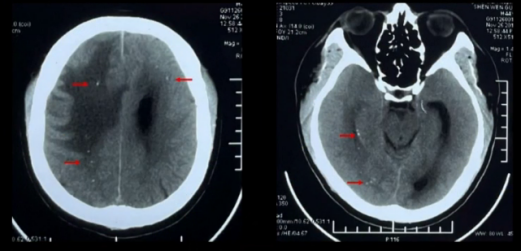
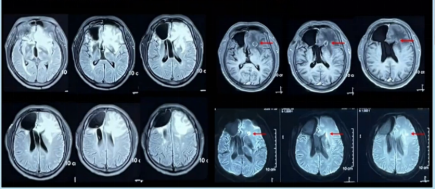
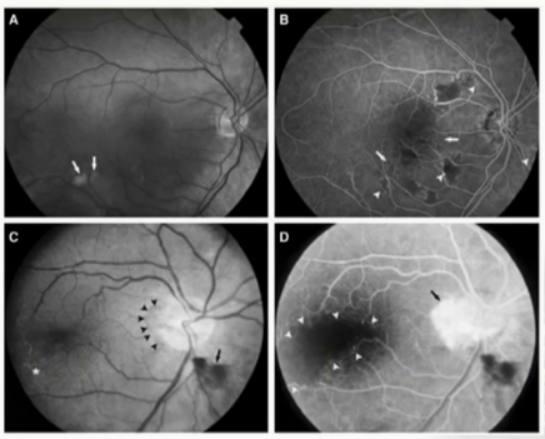
患者为46岁男性,以“头痛、反应迟钝1年余,左下肢力弱半月就诊于我院”,我们从头说起,先介绍外院就诊史。 2019年11月,患者因“头痛,无发热、恶心、呕吐,2天好转,反应迟钝,驾车出错”就诊于外院,MRI示双侧大脑半球多发异常信号,右额病灶有占位效应,周围大片水肿 (图1) ,右额病灶环形强化&结节样强化,DWI弥散受限 (图2) ,同期头颅CT示脑实质内散在点状钙化 (图3) 。
图1:双侧大脑半球多发异常信号,右额病灶有占位效应,周围大片水肿
图2:右额病灶环形强化&结节样强化,DWI弥散受限
图3:脑实质内散在点状钙化
2019年12月,外院医师因其影像示环形强化 ,占位效应明显 ,考虑“胶质瘤 ”,甘露醇脱水降压 的同时行开颅右额占位切除术 。
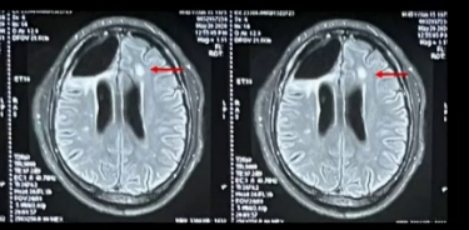
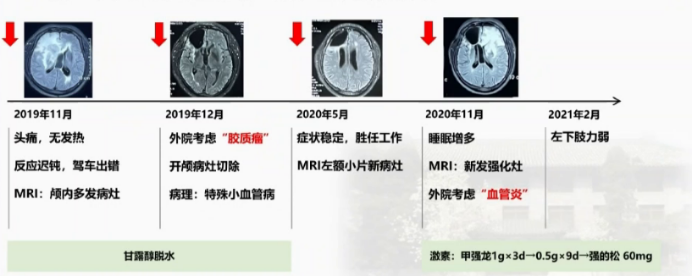
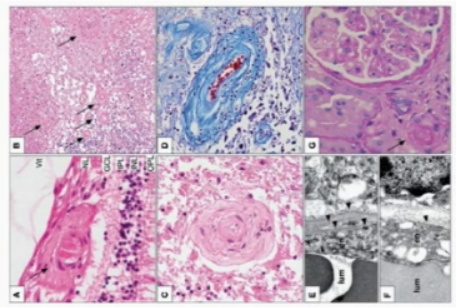
镜下病理:局部白质水肿,局部脑实质大片坏死 、灶性钙化 ;坏死区域内多量 小血管 玻璃样变性 ,管腔狭窄 、闭塞 ,部分血管纤维素性血栓形成 ;病灶旁血管周围淋巴细胞浸润 ,“淋巴套袖”形成,可见反应性星形细胞增生及多量吞噬细胞浸润。 病理诊断:特殊类型的小血管病变可能,血管炎不能除外 。 排除颅内肿瘤后,据医嘱对患者继续随访观察,接下来的半年时间里,患者症状稳定,可以胜任日常的工作与生活。 术后半年,2020年5年常规复查头MRI示左额皮层下白质新发片状Flair高信号 (图4) ,临床表现稳定,继续随诊。 又过了半年,在2020年11月,患者日间睡眠增多 ,MRI发现左侧额叶,环形强化、占位效应、弥散受限 (图5) ,与2019年11月的结果有着惊人的相似,依然是额叶病灶,只是由一年前的右侧变为了左侧…… 常规检查:血/尿常规、肝功正常;肾功Cr 145umol/L 。 免疫指标:ESR.、hsCRP正常;ANA. ENA. ANCA阴性。 腰穿:颅压1 60mm H 2 O ; WBC 23, Pro 1.2g/L , GluCI正常;自免脑抗体,AQP4/MOG-Ab (-);病原二代测序(-)。
结合小血管异常、炎细胞浸润,外院医师考虑“血管炎 ”,给予激素甲强龙1gx3d→0.5gx9d→强的松60mg。
然而,大强度治疗并未阻止患者的病情进展,3个月后……2021年2月,患者出现左下肢力弱,3月就诊于我院。大家还记得此前的外院就诊概括吗 (图6) 。 无视力下降,无发热、皮疹、关节痛、口腔或外阴溃疡、雷诺现象。 既往史:高血压 4年 ,血压最高180/105mmHg,服药;有吸烟、饮酒史。 家族史:母亲 40余岁去世 (病因不详) , 父亲84岁因脑梗去世,一哥哥 40岁时不明原因猝死,另一哥哥 40余岁时坠楼 (抑郁) ,一姐姐体健。 BP 153/100mmHg ,HR 76bpm,律齐,一般情况良好,内科查体无特殊;神清,语利,对答切题,定向力、计算力正常,延迟记忆稍差。 颅神经:粗测视力、视野正常,余颅神经未见明显异常。 运动:左下肢肌力V-级 ,余肢体肌力V级; 左侧腱反射较右侧活跃;双侧Babinski征、 Chaddock征 (+) 。 复 查头颅核磁,发现在激素冲击治疗后,病灶持续进展 ,不仅临床表现上新出现左下肢力弱,MRI上也出现双额叶白质多发环形强化病灶。
结合患者临床症状和体征,考虑患者存在皮层和皮质下白质纤维 及双侧锥体束 受累。
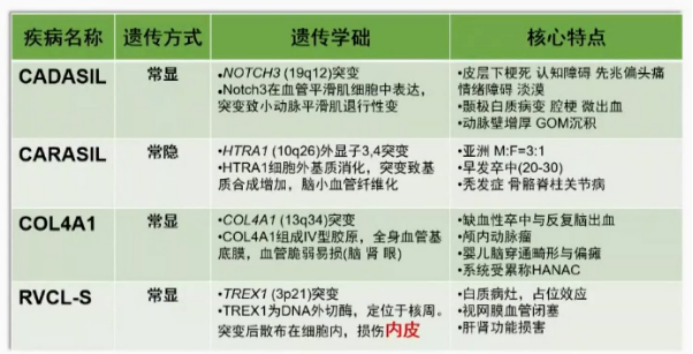
基于上述影像学特征的颅内多发病灶,鉴别诊断主要考虑:1.颅内肿瘤;2.特殊感染;3.脱鞘假瘤;4.血管炎。 但是,病理无证据,不支持颅内肿瘤的诊断;腰穿无证据,不支持特殊感染的诊断;激素无效不支持脱鞘假瘤的诊断。 患者的脑病理实际上有三个核心症状:1.脑实质大片坏死;2.坏死区域内小血管病变、狭窄;3.病灶旁周围淋巴细胞浸润。基于此,我们需要考虑血管炎 和特殊类型的脑小血管病 的诊断可能。 关于血管炎,首先没有全身性血管炎的证据;而原发中枢系统血管炎,患者临床表现过于逍遥,和影像学表现不匹配,且激素冲击治疗无明显疗效。此外,血管炎核心病理为血管透壁损害和管壁炎性反应,而患者是周围炎症,因此中枢神经系统血管炎诊断证据不充分。 再来回顾一下患者的家族史,虽然患者家属资料及影像学资料无法获得,但有三位家属在40岁左右去世,患者也于45岁发病,这个家族似乎陷入了“40岁”的魔咒,基于这样的阳性家族史 和病理上突出的小血管受累 ,需要重点考虑遗传性脑小血管病 。
表1:常见的遗传性脑小血管病
*RVCL-S:视网膜血管病变伴白质脑病和全身表现 首先,患者的影像学表现和CADASIL的影像学特征是不符合的,而患者也没有反复卒中,考虑诊断为COL4A1的可能性不大,与法布里病的核心特征也不相合。 随后完善患者眼科检查 和基因检测 ,虽然患者否认眼睛视力下降的主诉,但是眼底荧光显示双眼眼底可见散在视网膜内微血管异常,动静脉短路,小片无灌注区。 基因检测方面,全外显子测序,显示患者存在TREX1基因杂合突变,导致第235位氨基酸由甘氨酸突变为酰胺酸,翻译终止,这是HGMDpro基因数据库记录的明确致病突变。 至此,患者的诊断终于真相大白,确诊为“RVCL-S”。
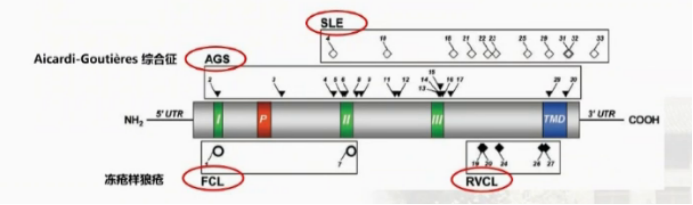
RVCL-S全称为Retinal vasculopathy with cerebral leukoencephalopathy and systemic manifestations,中文名为视网膜血管病变伴白质脑病和全身表现。这是一个单基因遗传性小血管病,常染色体显性遗传,目前仅报道25个家系,起病年龄在35-50岁,临床表现主要为视力下降、认知减退、神经系统局灶症状,此外,该病被认为是多系统受累的全身性脑小血管病 (Systemic small vessel disease) 。 TREX1基因突变导致发病,该基因位于3号染色体p21.31;TREX1基因编码DNA外切酶,正常情况下分布于核周;该基因C'端移码突变,提前终止翻译,酶活性尚保留,TREX1蛋白在细胞内移位,微血管内皮功能障碍。 且该基因突变,不仅可导致RVCL,TREX1突变导致的酶活性丧失时,与Aicardi-Goutieres 综合征及冻疮样狼疮、SLE等自身免疫病相关。提示TREX1基因与自身免疫 (immunity) 有一定的相关性。RVCL-S虽不是一种自身免疫病,但免疫因素可能参与发病。与CADASIL的血管平滑肌细胞功能障碍不同,RVCL-S主要是血管内皮功能障碍,血管基底膜受损,导致微血管内血流减少至消失。
发病初期容易被误诊为mimic肿瘤、炎性假瘤等,影像学改变如下:
▌ 眼底表现 (84%)
早期: 毛细血管扩张,微动脉瘤,棉絮斑。
后期: 毛细血管增生,新生血管生成。
全身表现为组织器官的小血管异常,包括 肾病如 蛋白尿、轻中度肾功能不全 (49%) 、肝病如转氨酶升高 (70%) 、 血压升高 (58%) 、消化道出血 (22%) 、雷诺现象 (42%) 、偏头痛 (53%) 等。
大体:侧脑室旁白质受累突出,特别是额顶交界区,灰质一般不受累。 光镜: 融合成片的 白质缺血坏死 ,其中可伴随 局灶钙化 ,反应性星胶增生; 血管病变 中如小血管管壁增厚、纤维素样坏死、玻璃样变、管腔狭窄; 部分存在缺血坏死附近慢性炎性细胞浸润 (血管周围、脑实质) ; 且与血管炎不同,RVCL-S的炎性细胞浸润为对缺血坏死脑组织的继发反应性改变,而非对血管管壁的直接破坏。 电镜:血管壁基底膜不规则增厚、断裂,中膜平滑肌细胞及周细胞退变。
当一个患者有典型的视网膜血管病、头部特征性影像、阳性家族史,需要想到RVCL-S,此外,CT可见钙化、MRI上与年龄不符的灶性白质病变、多系统受累,支持RVCL-S的诊断,依靠TREX1基因突变可进行确诊。
不是所有的水肿和环形强化都是肿瘤,小血管病也可以。
临床注重家族史和多系统受累的特征性改变,为早期识别和诊断提供线索。
提高对该病的认识,可避免不必要的脑活检或病灶切除手术给病人所带来的创伤。
同时,韩菲博士提出了一些疑问,RVCL-S作为一种小血管病,为何却表现为占位,肿瘤mimic?其他小血管病为何不这样?背后机制是怎样的?欢迎评论区留言解答。
本文来源: 放射沙龙
原文链接: https://mp.weixin.qq.com/s/8XI-2f24sFVRCDMaO0gg4g
【声明】本平台转载并注明其来源的稿件,是本着为读者传递更多信息的目的,不代表赞同其观点或立场,版权归原作者与原作者出处,如涉及侵权,请及时联系我方删除。